Что заставляет сердце сокращаться? В самом деле, не мы же управляем этим процессом. А что тогда?
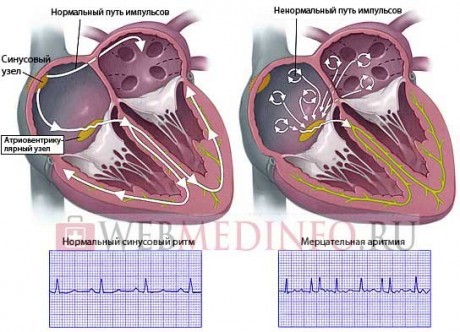
На верхушке правого предсердия расположен самый настоящий натуральный генератор электрических импульсов, состоящий из нервно-мышечных клеток, — синусовый узел (его еще называют пейсмейкер — водитель ритма). Он самостоятельно генерирует электрические импульсы с частотой 60-90 в минуту. По специальным волокнам импульс от синусового узла распространяется на предсердия, заставляя их сокращаться, проталкивая тем самым кровь в желудочки. Следующая «остановка» — атриовентрикулярный узел, расположенный в нижней части правого предсердия на границе с желудочком. Дальше импульсы опять же по нервным волокнам попадают в еще одно нервно-мышечное образование — пучок Гиса, которое отвечает за сокращение желудочков. Вот так выглядит проводящая система сердца. Если на каком-то этапе нарушается ее целостность, то сердечный ритм сбивается и возникает аритмия. Различают тахикардии (когда частота сердечных сокращений превышает 100 в минуту) и брадикардии (ритм сердца снижен до 60 ударов в минуту и ниже).
Причины
Не всегда аритмия является признаком имеющейся патологии. Она может возникать и у относительно здоровых людей под воздействием ряда факторов, среди которых:
- сильный психоэмоциональный стресс (выброс адреналина провоцирует учащение сердечного ритма);
- употребление алкоголя, табака, чая, кофе возбуждает центры, регулирующие ритм сердца, вызывая тем самым его учащение;
- недостаток жидкости в организме. Обезвоживание вызывает уменьшение объема циркулирующей крови, а значит, органы и ткани будут испытывать дефицит кислорода и питательных веществ. Чтобы компенсировать это, сердце начнет сокращаться чаще;
- обжорство. Кровь приливает к желудку, вследствие чего сердечный ритм учащается;
- физическая работа. Запускает каскад биохимических реакций в мышцах, из-за чего ритм сердца учащается;
- сон. В это время сердечный ритм снижается;
- перегрев вызывает учащение, а переохлаждение — урежение сердечного ритма;
- прием некоторых медикаментов может существенно влиять на сердечный ритм. Так, бета-блокаторы, резерпин, клофелин вызывают урежение сердечного ритма. Тот же эффект наблюдается в отношении приема сердечных гликозидов, которые (дигоксин) принимают в т.ч. при аритмиях, связанных с учащением сердечного ритма — тахикардиях. Они обладают кумулятивным эффектом и со временем способны вызывать обратный, но также нежелательный эффект — брадикардию.
Это временные причины аритмии, которые, после прекращения действия вышеуказанных факторов, прекращаются.
Но есть и патологические причины аритмии:
- недостаточность или гиперфункция щитовидной железы. Вызывает, соответственно, брадикардию и тахикардию;
- кардиоваскулярные патологии (стенокардия, ишемия, инфаркт, миокардит, гипертония) чреваты опасными нарушениями ритма сердца;
- врожденные заболевания проводящей системы;
- кровопотери (вызывают брадикардию);
- феохромоцитома (опухоль надпочечников) вызывает стойкие нарушения ритма сердца.
Симптомы
Брадикардии не всегда проявляются какими-либо симптомами, за исключением урежения ритма, что может субъективно и не отмечаться пациентом. Иногда же они сопровождаются следующими симптомами:
- непереносимостью физических нагрузок (утомляемость, головокружение, а иногда — даже обмороки);
- повышенное потоотделение;
- неустойчивость артериального давления.
Тахикардии характеризуются следующими признаками:
- учащенное сердцебиение (не всегда ощущаемое пациентом);
- чувство удушья;
- головокружение;
- спонтанно возникаемые боли в груди;
- ощущение беспокойства.
Диагностика
Диагностика аритмии начинается, и, зачастую, заканчивается электрокардиографией (ЭКГ). Это основа диагностики аритмии. Все имеющиеся нарушения ритма будут видны на кардиограмме, как на ладони. Есть и более прогрессивные виды ЭКГ— например, суточное мониторирование ЭКГ по Холтеру, позволяющее мониторить сердечный ритм пациента в течение всех суток напролет с помощью крошечного портативного кардиографа. Таким образом, можно обнаружить не только аритмию, но причины, ее спровоцировавшие или наблюдать за работой сердца в динамике.
Более изощренный метод диагностики аритмии — нагрузочные ЭКГ пробы. Он используется при наличии в анамнезе пациента внезапных потерь сознания. Суть метода заключается в следующем: пациента фиксируют на специальном вращающемся столе и начинают воздействовать на него различными стрессорными факторами, дабы вызвать состояние, близкое к потере сознания. Ему вводят различные препараты, вызывающие боль в желудке, тошноту, тахикардию, головную боль, боль в животе. Параллельно меняется положение стола в пространстве. В ходе процедуры измеряется давление и кардиограмма. Метод позволяет установить точную причину аритмии.
Еще одно испытание для пациента — стресс-тест. Его используют для определения пороговой нагрузки на сердце, при которой появляется аритмия и для диагностики различных аритмий. При этом используют, как правило, беговую дорожку или велоэргометр. В ходе теста снимаются показатели артериального давления, частоты сердечных сокращений и делается кардиограмма.
Лечение
Лечение аритмии бывает консервативным (медикаментозным) и хирургическим. При аритмиях принимают следующие группы препаратов:
- блокаторы натриевых каналов (новокаинамид, лидокаин, этацизин). При достижении высоких концентраций этих препаратов в крови происходит увеличение времени предсердно-желудочкового проведения импульсов;
- блокаторы калиевых каналов (амиодарон, кордарон, соталол). Замедляют синусовый ритм, удлинняют время предсердно-желудочкового проведения импульса и оказывают умеренное антиадренергическое действие; умеренно снижают периферическое сосудистое сопротивление и уменьшают работу сердца;
- сердечные гликозиды (дигоксин, строфантин, коргликон). Их назначают не только при аритмиях, но и при сердечной недостаточности. Сердечные гликозиды увеличивают сократительную способность сердца и урежают сердечный ритм;
- бета-блокаторы (анаприлин, атенолол, метопролол, бисопролол, соталол). Помимо аритмий, бета-блокаторы используются при лечении гипертонии и недостаточности сердечной деятельности. Эти препараты способны блокировать специфические рецепторы сердца, снижая тем самим частоту ритма сердца и нагрузку на него, а также артериальное давление;
- антагонисты кальция (адалат, амлодипин, верапамил, дилтиазем). Эти препараты находят применение в лечении гипертонии, ишемической болезни сердца и аритмии. Результатом их действия является расширение кровеносных сосудов, что снижает нагрузку на сердце, замедляя тем самым сердечный ритм.
Если медикаментозное лечение не приносит должного эффекта, то в зависимости от типа заболевания планируется вариант хирургического вмешательства. Это может быть как малоинвазивное внедрение под кожу искусственного пейсмейкера, так и введение катетера в сердце через крупные артерии или вены конечностей с последующим разрушением патологического очага с помощью радиочастотной энергии.
