Ревматоидный артрит…. С каждым годом увеличивается количество людей, которым врачи поставили такой диагноз. Только за один 2012 год в нашей стране зафиксировано около 30 тысяч новых пациентов с данным заболеванием. Большинство из них — женщины за 40.
Так что это за заболевание?
Ревматоидный артрит (РА) — это хроническое аутоиммунное заболевание, преимущественно поражающее суставы, но затрагивающее при этом и внутренние органы. Он относится к группе так называемых системных заболеваний соединительной ткани (СЗСТ), которыми занимаются врачи-ревматологи.

При РА собственные клетки иммунной системы (лейкоциты разных типов) после воздействия некоторых факторов начинают активно разрушать ткани собственных суставов, особенно хрящи. Это и есть аутоиммунный процесс — т.е. «направленный против себя». Сначала сустав отекает, затем появляются эрозии («дырочки» в хряще). Страдают также связки и сухожилия. Сам хрящ как бы «разъедается» вплоть до полного его разрушения, которое неизбежно сопровождается утратой подвижности сустава. Полная неподвижность сустава называется анкилоз.
Зачастую агрессия иммунной системы перекидывается на кожу и внутренние органы: глаза, почки, легкие, сердце, сосуды, нервную систему и т.д. Т.е. возникает ревматоидный артрит с системными проявлениями.
Причины ревматоидного артрита
К сожалению, на данный момент медицина не знает конкретных причин возникновения ревматоидного артрита. Однако установлен ряд факторов, которые провоцируют или могут спровоцировать начало заболевания. В первую очередь это наследственность.
В норме лейкоциты должны уничтожать только чужеродные элементы, например бактерии, и свои измененные (раковые) или старые клетки. Когда в роду имеется дефект иммунной системы на генетическом уровне, то лейкоциты (Т и В) теряют способность распознавать «свое» и «чужое». Либо гены, отвечающие за работу разных типов лейкоцитов, немного изменены, что приводит к нарушению соотношения клеток, которые активно начинают воспаление и клеток, которые в нужное время должны их тормозить. Процесс воспаления запускается, но не останавливается вовремя, становится хроническим.
Таким образом, у родственников происходит передача не самого ревматоидного артрита, а предрасположенности иммунной системы к срыву. Эта предрасположенность может реализоваться в виде развития заболевания, а может и не реализоваться. Зависит это от степени родства (особенно высока вероятность заболеть, если родители, родные братья и сестры страдали РА) и воздействия различных факторов на протяжении жизни человека.
Факторы, провоцирующие развитие РА
1. Курение.
Связь между курением и ревматоидным артритом ученые заметили еще в 70-х годах прошлого века. С тех пор прошло много крупномасштабных исследований, подтвердивших, что курение более 25 сигарет в день в течение длительного времени (около 20 лет) существенно повышает риск развития РА. Вещества табачного дыма воздействуют на клетки иммунной системы и последние начинают продуцировать аутоантитела — вещества против собственных клеток.
2. Пол и возраст.
Женщины болеют в 3-4 раза чаще мужчин. Ревматоидный артрит может развиться в любом возрасте, но чаще всего — это 40-50 лет.
3. Инфекция (особенно вирусы).
Часто болезнь начинается после перенесенного ОРВИ, инфекции вызванной грамотрицательными микроорганизмами (кишечная палочка и др.) Считается, что вирусы и некоторые бактерии «сбивают» иммунную систему человека.
4. Гормональный дисбаланс или перестройки
Замечено, что при использовании гормональных контрацептивов заболеваемость ревматоидным артритом снижается. Беременность у пациенток с РА часто вызывает ремиссию заболевания, а роды, наоборот, провоцируют обострение.
5. Злоупотребление кофеином.
Перечисленные факторы способны спровоцировать болезнь, если только имеется наследственная предрасположенность.
Симптомы ревматоидного артрита
Основные симптомы ревматоидного артрита — это боли в суставах, припухание и возможно покраснение кожи над ними. Вообще, воспаление суставов — артрит может возникать от разных причин. Не всегда боли и отек сустава значит, что это РА.
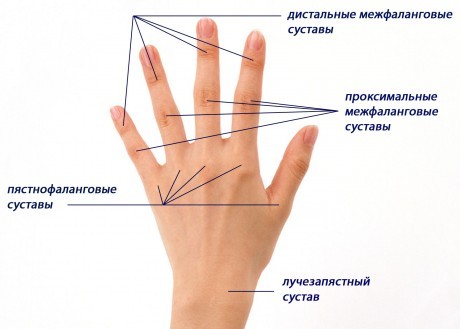
Для ревматоидного артрита характерно поражение суставов кистей: проксимальных межфаланговых, пястно-фаланговых и лучезапястных, симметричное, на обеих руках. Хотя он может начаться и с коленных, локтевых, голеностопных суставов, что бывает реже. Боли усиливаются в утренние часы.
Никогда при РА не болят дистальные межфаланговые суставы, пястнофаланговый сустав большого пальца, проксимальный межфаланговый сустав мизинца.
Следующий важный симптом ревматоидного артрита — скованность (затруднение) движений утром и/или первой половине дня. Через 1-3 часа после подъема с кровати скованность проходит — пациент «расхаживается».
Кроме этого, к симптомам заболевания можно отнести — слабость, недомогание, снижение работоспособности, периодические боли в мышцах, повышение температуры, похудание, небольшая анемия, увеличение лимфоузлов. Они могут предшествовать артриту в период от нескольких недель до нескольких месяцев.
Важно вовремя обратится к специалисту — ревматологу, как только стали беспокоить боли и припухание суставов, утренняя скованность в них. На ранней стадии ревматоидного артрита (когда от появления первых симптомов проходит не более года) лечение более успешное, ремиссия заболевания достигается чаще и быстрее, функция суставов, а значит подвижность и качество жизнисохраняются.
В течение последующих двух — трех лет развертывается полный комплекс симптомов ревматоидного артрита, а само заболевание становится хроническим. Появляются типичные для РА деформации суставов, к сожалению, уже необратимые:
- Пальцы принимают форму шеи лебедя.
- Средние фаланги изогнуты в суставе наружу.
- Пальцы в виде пуговичной петли.
- Искривление ног из-за поражения коленных суставов.
- Смещение пяточной кости.
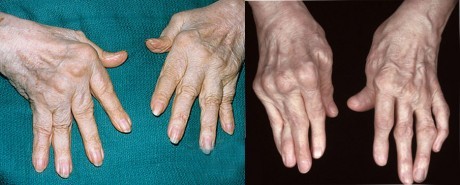
Мышцы атрофируются, сила рук, ног уменьшается. Возможно появление ревматоидных узелков (небольших шишек) около суставов. Присоединяется поражение внутренних органов.
Особые формы ревматоидного артрита
1. Синдром Фелти
Это сочетание артрита с увеличением селезенки и снижением нейтрофилов в крови.
2. Сидром Шегрена
Когда дополнительно поражаются железы и у пациентов развивается сухость глаз, ротовой полости, влагалища, атрофия желез желудка, поджелудочной железы.
3. Болезнь Стилла у взрослых
Характеризуется высокой лихорадкой (выше 39 градусов по Цельсию), увеличением лимфоузлов, селезенки, анемией, повышением лейкоцитов крови, поражением кожи.
4. Ювенильный РА или ревматоидный артрит (болезнь Стилла) у детей
Выраженность симптомов и их наличие могут быть разными. Врачи выделяют 3 степени активности: минимальная, средняя и высокая. При высокой степени активности довольно быстро развиваются деформации суставов с потерей работоспособности и зачастую самообслуживания, а поражение сердца или почек становится причиной гибели пациентов.
Хочется еще раз подчеркнуть важность раннего обращения к врачу при болях в суставах. Чем раньше была проведена диагностика ревматоидного артрита, подтвержден диагноз и начато лечение, тем лучше прогноз.
Диагностика ревматоидного артрита
Врач-ревматолог проведет диагностику и определит вид заболевания.
Ниже представлен перечень заболеваний, которые могут иметь одинаковые симптомы с РА, но лечатся по-другому:
- Остеоартроз – изменения хрящей, связанные с возрастом и/или физическими нагрузками. Вторичные (реактивные) артриты, связанные с кишечной или урогенитальной инфекцией.
- Артриты при неспецифическом язвенном колите, болезни Крона и пр.
- Ревматический полиартрит.
- 4. Артриты при других заболеваниях соединительной ткани: системной красной волчанке, склеродермии, системных васкулитах и пр.
- Подагра.
- Псориаз с поражением суставов.
- Артриты при опухолях.
Существует ряд лабораторных и рентгенологических признаков, которые характерны именно для ревматоидного артрита и не встречаются при поражениях суставов другого характера.

- Обнаружение в крови ревматоидного фактора (РФ — антитела к собственным белкам и компонентам оболочек сустава). Однако надо иметь в виду, что встречается ревматоидный артрит и без ревматоидных факторов. Это так называемый серонегативный ревматоидный артрит, отличающийся более легким течением.
- Обнаружение специфических АЦЦП — антител к циклическому цитруллинсодержащему пептиду.
- Специфические рентгенологические признаки: остеопороз (разряжение кости) вокруг пораженных суставов, уменьшение ширины суставной щели, дефекты – дырочки в костях (узуры). На последней стадии появляется анкилоз – полное отсутствие суставной щели и «сращение» костей, образующих сустав, между собой.
- Наличие в содержимом суставной жидкости (синовиальная жидкость) особых клеток – рагоцитов и повышение в ней количества лейкоцитов, нейтрофилов может помочь в сложных диагностических случаях.
Помимо перечисленных признаков, при РА в анализах крови имеется анемия, ускорение СОЭ до 20 и более мм/ч, повышение С-реактивного белка, фибриногена, γ-глобулинов, лейкоцитов. Эти показатели наряду с продолжительностью утренней скованности, температурой используются для определения активности заболевания: минимальной, умеренной или высокой.
Лечение ревматоидного артрита
Лечение ревматоидного артрита будет складываться из медикаментозных и немедикаментозных методов.
Немедикаментозные методы лечения РА
Немедикаментозные методы заключаются в диете и рациональной физической активности.
Диета при ревматоидном артрите может быть рекомендована для нормализации веса пациента, если он страдает ожирением. Желательно включать в рацион питания побольше овощей, фруктов, рыбы и растительных жиров (подсолнечное, оливковое и пр. масла). Помимо нормализации веса эти продукты способствуют снижению общей «воспалительной настроенности» организма. Также следует прекратить курение и ограничить алкоголь.

Важное значение имеет правильная физическая активность. Пациентам с РА следует избегать тяжелого физического труда или труда в неблагоприятных погодных условиях, так как простуды, ОРВИ, стресс могут спровоцировать обострение артрита. По этой же причине избегайте контакта с инфекционными больными. Для сохранения подвижности в суставах, укрепления мышц и связок нужно регулярно — хотя бы через день, выполнять комплекс специальных упражнений.
Хотя все перечисленное важно, надо помнить, что без медикаментозного лечения этих мер недостаточно для успешной борьбы с заболеванием и сами по себе, без препаратов, они не дадут желаемого эффекта.
Медикаментозные методы лечения РА: основные группы препаратов для лечения ревматоидного артрита
Существуют базисные (основные) препараты для лечения ревматоидного артрита. Их назначение как можно раньше от начала болезни (желательно в первые 3 месяца) поможет достичь ремиссии и предотвратить разрушение суставов, сохранить трудоспособность, увеличит продолжительность жизни.
Основные препараты для лечения ревматоидного артрита:
- Метотрексат;
- Лефлюномид (Арава);
- Сульфасалазин;
- Гидроксихлорохин (Плаквенил).
Они существенно различаются между собой по механизму действия, однако у них есть общее главное свойство: все они подавляют активность аутоиммунного процесса, причем эффект стойкий, сохраняется после отмены препарата. Но развивается он не сразу, а через 4-12 недель от начала лечения. Это важно знать пациенту, чтобы не думать, что «препарат не действует». Продолжительность их приема сугубо индивидуальна. При необходимости их комбинируют между собой или с другими группами средств.
На время, пока не подействовали базисные средства, пациенту обычно назначают нестероидные противовоспалительные средства (диклофенак, нимесулид, мелоксикам, целекоксиб и т.д.), часто в сочетании с глюкокортикоидами, например преднизолоном. Цель этой терапии — уменьшить воспаление и боли в суставах.
К препаратам второго ряда (их назначают реже) относятся: азатиоприн, соли золота, циклофосфамид, циклоспорин А, Д-пеницилламин, хлорамбуцил.
К сожалению, у базисных и противовоспалительных средств могут быть побочные эффекты. Наиболее часто это снижение в крови тромбоцитов, лейкоцитов, присоединение инфекций вследствие угнетения иммунитета, язвочки в полости рта, тошнота, нарушение функции печени, сыпь. Глюкокортикоиды могут вызывать повышение артериального давления, сахара крови, эрозии и язвы желудка, двенадцатиперстной кишки с кровотечением и без, остеопороз. Поражение желудочно-кишечного тракта бывает и при приеме нестероидных противовоспалительных средств. Чтобы предотвратить их развитие важно регулярно сдавать кровь на анализ.
Кроме этого, молодым женщинам в репродуктивном возрасте следует тщательно предохраняться от беременности, т.к. большинство препаратов обладают негативным или тератогенным (способны вызвать уродства у плода) эффектами. После отмены препаратов можно беременеть.
Запомните: нужно немедленно обратиться к врачу, если появились черный стул, красная моча, язвочки во рту или на коже, кашель, одышка, рвота, повысилась температура, пожелтели глаза, замучила жажда и сухость во рту.
В последнее время в арсенале врачей в борьбе с ревматоидным артритом появились новые препараты из серии биологических регуляторов иммунного ответа. В отличие от традиционных базисных средств, которые неспецифически подавляют иммунитет, они обладают более избирательным действием на иммунные и воспалительные реакции. Это инфликсимаб (Ремикейд), адалимумаб (Хумира), тоцилизумаб (Актемра), ритуксимаб (Мабтера). Основное показание для них — неэффективность или недостаточная эффективность, непереносимость базисных препаратов.
В любом случае, вопрос лечения ревматоидного артрита далеко непростой, какой именно препарат (или препараты) назначить, врач решает для каждого пациента индивидуально. К сожалению, даже сейчас достижение полной клинической ремиссии заболевания возможно только в половине случаев. Но замедлить прогрессирование заболевания и деформаций суставов удается у большинства пациентов, своевременно обратившихся к врачу.
Запомните: в отсутствии лечения заболевание неуклонно прогрессирует!
Будьте здоровы!

Екатерина Андросюк
Честно говоря, статья напугала. Раз это наследственное, значит никакой профилактики нет. Разве что не курить и не пить кофе. А от вирусов не спрятаться.
Надо срочно узнать был ли у бабушек РА.
Жмуркина Любовь
Как часто причинами заболеваний бывает снижение защитных сил организма — иммунитета и как сложно с этим бороться. Фактически единственное лекарство — здоровый образ жизни и правильное питание.
Елена Соловьева
Думаю не стоит так сразу пугаться, прочитав статью. Важно то,что если вы прочувствовали на себе какие-то первые симптомы такие, то не занимайтесь самолечением, а идите к доктору. Знаю одну пожилую женщину ей поставили такой диагноз и сказали, что прогноз плохой, она будет вскоре инвалидом. Хочу вас удивить женщине за 80 и она в прекрасной форме. Она занялась йогой и у нее сейчас нет инвалидности.
Денис Комаров
Все симптомы, что описаны подходят и до простого артрита, а не сразу ревматоидного. Только врач ревматолог, после сдачи анализов, может сказать какой у вас артрит. Не стоит заниматься самолечением. Обращайтесь к врачам они специалисты и все отлично знают.
Марина Зоомир
Да уж неприятное заболевание, боли адские, мне рассказывала знакомая, она страдает, и руки болят жутко, особенно осенью и зимой, в сырость. Меня бог миловал, никто в семье не страдал подобным, выглядит это ужасно конечно, как посмотришь.
Ольга
Хотелось бы узнать побольше о лечении. Если есть наследственная предрасположенность к этой болезни, каковы шансы вылечиться от неё полностью? И на что конкретно ведётся воздействие: на иммунную систему или на пострадавшие суставы?
Тая
недавно тоже столкнулась с этой проблемой, начали неметь руки сначало, сразу обратилась в больницу и врачи поставили мне этот диагноз. В основном сказали, что причина может быть в курении
Елена
После вторых родов. Примерно через год почувствовала боли в костях ладоней. По началу терпела. К врачу обратилась, когда уже боль была до слез. Так как пока кормлю грудью, то никакого серьёзного лечения не провожу. Хожу на физио процедуры и при сильных болях мажу мазью. Не знаю, почему у меня возникло это заболевание. У родителей , бабушек и дедушек ничего похожего не было.